Оглавление
-
В чем отличие хронического панкреатита от острого?
- Настой золотого уса
- Что можно есть?
- В чем различия двух форм заболевания
- Какими симптомами проявляется заболевание?
- Симптоматика болезни
- Причины развития
- Подходы в диагностике и лечении
- Хронический панкреатит – вопросы и ответы
В чем отличие хронического панкреатита от острого?
При подозрении на острое воспаление поджелудочной пациента экстренно госпитализируют и после ряда обследований начинают терапию. Для того, чтобы подтвердить такую форму панкреатита врач назначает больному биохимический профиль (с упором на трипсин, амилазу и липазу), копроцитограмму, ультразвуковую диагностику органа.
В идеале – выполнить компьютерную томографию (дает более детальные и послойные снимки пораженного органа), исследовать электролитный состав крови (это поможет быстрее и более правильно восполнить дефицит жидкости и необходимых ионов).
Далее больной получает такое лечение:
- Инфузионная терапия глюкозо-солевыми растворами, реосорбилактом, альбумином и т.п.
- Внутривенное введение ингибиторов протеолиза (Контрикал либо Гордокс).
- Обезболивающие препараты (Дексалгин, Но-шпа, Бупивакаин, Налбуфин).
- Ферментные средства (Панкреатин, Креон).
- Холод на живот.
- Голодная диета (разрешается только пить).
При отсутствии эффекта от вышеуказанных методов – решается вопрос об оперативном вмешательстве.
Больному также назначается биохимия крови, копрограмма и УЗД поджелудочной железы, других органов брюшной полости.
В лечении используют спазмолитики (Дротаверин, Спазмалгон), антациды (Омез, Альмагель или Фосфалюгель), ферменты, гепатопротекторы и диета № 5п. Она исключает из себя все жирное, острое, жареное, консервы, специи, фаст-фуд, газированную воду, алкоголь, кондитерские и хлебобулочные изделия.
По итогу становится понятно, чем острые и хронические формы панкреатита отличаются друг от друга. Важно помнить, что спрофилактировать болезнь гораздо легче, чем ее лечить.
Всегда характеризуется внезапной, нестерпимой болью в животе. Человек может жаловаться на сильную боль как с одной из сторон справа или слева, так и по всему животу одновременно. Кроме, резкой боли острое состояние проявляется интенсивным повышением температуры тела до тридцати девяти градусов, а также тошнотой и рвотой. Такое состояние очень опасно и требует незамедлительной госпитализации больного.
Самостоятельно при остром панкреатите купировать болевой синдром ни в коем случае нельзя, так как возможность летального исхода при этом состоянии очень высока.
В большинстве случаев требуется хирургическое вмешательство или серьёзная лекарственная терапия.
- Воспалительный процесс — при этих двух состояниях всегда присутствует воспаление поджелудочной железы;
- Факторы, провоцирующие заболевание практически однозначны;
- Методы диагностики – лабораторные анализы (кровь, моча, кал), УЗИ и другие дополнительные необходимые исследования.
Острый и хронический панкреатит имеет, как и общие черты, так и особенности, что позволяет их по-разному квалифицировать, например:
- Хронический панкреатит более широко распространён в мире, чем острый. Стоит отметить, что у детей практически не бывает острого панкреатита;
- При остром панкреатите практически всегда требуется госпитализация больного в стационар. При хроническом течении болезни этого делать нет необходимости;
- Хронический панкреатит при соблюдении предписаний и рекомендаций специалиста не угрожает жизни человека. При остром панкреатите возможность летального исхода, если не оказать своевременную помощь, очень велика;
- Методы лечения тоже отличаются, при остром заболевании часто показано хирургическое вмешательство, когда при хронической форме лечат консервативным методом и наблюдают в поликлинике у врача гастроэнтеролога;
- Всегда, изменения в поджелудочной железе при хроническом течении болезни носят необратимый характер. А при остром панкреатите, возможно, сохранение и восстановление функции поджелудочной железы на прежнем уровне;
- Острый панкреатит начинается внезапно, при хронической форме протекает практически бессимптомно.
Важнейшую роль в предупреждении этого коварного заболевания играет комплексная профилактика. В основном профилактика панкреатита направлена на предупреждение и своевременном лечении, различных заболеваний, устранения факторов ведущих к поражению поджелудочной железы, к развитию как острого, так и хронического панкреатита.
Панкреатит является недугом, который поражает ткани поджелудочной железы. Зависимо от формы различают острый и хронический панкреатит. Чтобы осуществить надлежащее лечение, необходимо провести всестороннюю диагностику.
Появление хронической формы заболевания часто сопряжено с перенесенной острой формой болезни.
Медикаментозная терапия недуга поджелудочной является главной в процессе устранения острого и хронического панкреатита. Перечень профильных препаратов в период лечения болезни невелик, однако сама терапия не ограничивается ими и дополняется различными лекарственными средствами других групп — обменного воздействия, устраняющих интоксикацию, убирающих воспалительные явления.

На стадии ранней энергичной и многокомпонентной консервативной терапии у большинства страдающих острой формой панкреатита происходит восстановление на протяжении недели с начала лечения. Преждевременная госпитализация требуется чтобы избежать прогрессирования острой формы панкреатита, упреждения преобразования отечных форм заболевания в некротические, чтобы ограничить распространение некротических перемен в железе.
В течение 2-3 суток рекомендован холод на эпигастральную область, что будет угнетать экскреторную секрецию поджелудочной. Чтобы обеспечить функциональное спокойствие органа пациенту необходимо голодать в течение недели.
Когда протекание неосложнено после снижения выраженности болевых ощущений употребление еды возобновляется. Ее необходимо принимать небольшими дозами, но часто (5-6 раз в день). В пище должно содержатся большое количество углеводов, белки и жиры должны быть ограничены, что понижает секрецию панкреатических ферментов.
В клинических условиях используется не только медикаментозное лечение, но и в некоторых ситуациях оперативное вмешательство.
Комплексная терапия хронической формы панкреатита заключается в решении таких задач:
- пациенту следует отказаться от пагубного пристрастия к алкогольным напиткам и следовать сбалансированному питанию;
- требуется осуществить заместительное ферментное лечение в целях компенсации внешнесекреторной недостаточности поджелудочной. Данные меры призваны упредить образование неблагоприятных последствий и предотвратить рецидивы.
Здоровье человека – это уникальная система, работающая по своим законам. Если человек безрассудно относится к себе, рано или поздно организм отреагирует различными заболеваниями.
Например, панкреатит – заболевание, выражающееся в воспалительном процессе поджелудочной железы.
Заболевание имеет широкое распространение, и занимает одно из первых мест среди всех болезней желудочно-кишечного тракта. В основном подвержены люди среднего возраста, но с каждым годом, становится больше молодых, болеют чаще женщины, чем мужчины.
Всегда характеризуется внезапной, нестерпимой болью в животе. Человек может жаловаться на сильную боль как с одной из сторон справа или слева, так и по всему животу одновременно. Кроме, резкой боли острое состояние проявляется интенсивным повышением температуры тела до тридцати девяти градусов, а также тошнотой и рвотой. Такое состояние очень опасно и требует незамедлительной госпитализации больного.
- Воспалительный процесс — при этих двух состояниях всегда присутствует воспаление поджелудочной железы;
- Факторы, провоцирующие заболевание практически однозначны;
- Методы диагностики – лабораторные анализы (кровь, моча, кал), УЗИ и другие дополнительные необходимые исследования.
Острый панкреатит довольно редкое заболевание, о котором знает далеко не каждый. Именно поэтому многие больные с таким диагнозом в первую очередь задаются вопросом: «острый панкреатит что это?». Давайте рассмотрим симптомы острого панкреатита и методы его лечения.
Острый панкреатит – это заболевание, при котором происходит поражение тканей поджелудочной железы ее собственными энзимами. Что приводит к воспалениям и увеличению в размерах.
Заболевание в острой форме развивается быстро, а протекает бурно. При отсутствии лечения может закончиться летальным исходом.
Хроническая форма развивается постепенно, разрушение тканей поджелудочной железы происходит медленно. При отсутствии лечения могут начаться осложнения в виде кровотечений и образования кист. Заболевание чаще развивается у взрослых пациентов.
У здорового человека сок, вырабатываемый поджелудочной железой, через ее протоки переносится в кишечник. Он состоит из большого количества не активированных пищеварительных ферментов. В том случае если панкреатический проток закупоривается, отток панкреатического сока не происходит.
Острые панкреатиты у детей диагностируются нечасто и протекают они в более легкой форме, нежели у взрослых. Наиболее часто у них обнаруживается острый отечный панкреатит, главной причиной возникновения которого является аллергия на продукты питания или медикаменты.
Предлагаем ознакомиться: Холестирамин — Кардиолог — сайт о заболеваниях сердца и сосудов
Большинство людей, которых впервые атаковал острый приступ панкреатита, что делать интересует в первую очередь.
Лечить приступ панкреатита самостоятельно в домашних условиях категорически не рекомендуется, так как это может привести к плачевным последствиям. Но если на данный момент нет возможности обратиться к врачу, то можно попробовать самостоятельно устранить причину задержки пищеварительных ферментов и облегчить боль.
Для облегчения боли больной может сесть и слегка наклонится вперед.
Первая помощи при приступе острого панкреатита
- Больной должен находиться в покое и как можно меньше двигаться.
- В это время запрещается употреблять какую-либо пищу.
- Больной должен пить воду, но не больше 50 мл за один раз. Употреблять жидкость рекомендуется каждые полчаса.
- Категорически запрещается принимать препараты, в составе которых содержатся ферменты поджелудочной железы (кроен, мезим). Это только усугубит ситуацию.
- Для облегчения болевых ощущений больной может принять но-шпу или дротаверина гидрохлорид.
- На область живота, в которой располагается поджелудочная железа или со стороны спины рекомендуется приложить лед.
Настой золотого уса
- Измельчить 3 листа растения.
- Залить 600 мл горячей воды.
- Кипятить на протяжении 15-20 минут.
- Отвару нужно настояться 8 часов.
Что можно есть?
В чем различия двух форм заболевания
Острый панкреатит является патологическим процессом поджелудочной, во время которого может наступить аутолиз – деструкция клеток железы своими же ферментами. Хронической формой недуга принято считать болезнь с выраженными воспалительными изменениями в ткани, не проходящими после того как устранена причина заболевания.
Поджелудочная железа соединена с тонкой кишкой протоком, по которому в нее и поступают ферменты для переваривания пищи. Действие ферментов начинается только в кишечнике у здорового человека. Но по ряду причин ферменты могут активироваться раньше, еще в поджелудочной железе, и тогда они начинают разрушать ее изнутри.
Пациент при этом жалуется на такие симптомы:
- боль в области желудка, брюшины, иногда за грудиной;
- тошнота;
- изжога и рвота;
- несварение желудка;
- урчание в животе и метеоризм.
При визуальном осмотре можно заметить пожелтение кожных покровов у пациента, вздутие живота, в то время как сам он может терять в весе. Вот это и называется панкреатитом.
Острый панкреатит развивается внезапно и стремительно.
Некоторое время заболевший человек чувствует себя очень плохо, но после приема медикаментов такое состояние быстро проходит. Поджелудочная железа разрушена незначительно и может продолжать полноценно выполнять свои функции — при условии, что провоцирующие новое обострение факторы устранены и не возвращаются.
Хронический панкреатит может развиваться месяцам и годами, причина его развития — постепенное переваривание ферментами поджелудочной железы.
При этом происходят очень сильные нарушения функционирования многих органов. Пациент может чувствовать себя большую часть времени достаточно хорошо и не начинать лечение, в то время как болезнь будет прогрессировать.
Наиболее серьезные и опасные осложнения хронического панкреатита:
- внутренние кровотечения;
- образование кисты, наполненной жидкостью и остатками разрушенного эпителия;
- распространение токсинов вместе с кровотоком к другим органам и их поражение, страдать могут сердце, легкие, печень, селезенка.
Даже один небольшой срыв может привести к сильному обострению, резкому ухудшению состояния больного и серьезным осложнениям, угрожающим здоровью и жизни.
Частично разрушенная поджелудочная железа не может вырабатывать ферменты для переваривания пищи. Потому больные страдают от постоянной тошноты и рвоты, могут сильно терять в весе. Жиры не расщепляются и не усваиваются, о чем говорит жирный стул.
Какими симптомами проявляется заболевание?
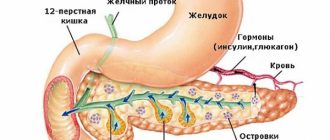
Поджелудочная железа по габаритам небольшая, но осуществляет важные функции внутри организма, основная из них — секреция пищевых ферментов в целях надлежащего пищеварительного процесса и производства инсулина, недостаток последнего ведет к сахарному диабету.
В процессе острой формы панкреатита симптоматика способна проявляться так же, как и при сильном отравлении. Ферменты, производимые железой, останутся внутри нее либо ее путях, и разрушат сам орган, а попав в кровоток спровоцируют симптомы общего отравления.
Острый панкреатит является воспалением внутри поджелудочной с различным вовлечением тканей и прочих органов и систем. К распространенным симптомам такого панкреатита можно отнести:
- Болевые ощущения. Наиболее выраженная симптоматика. Интенсивные непрерывные боли в период панкреатита режущего или тупого характера. Если не вовремя оказать медицинскую помощь и не устранить болевой синдром у больного начинается шок. Концентрируются возле подреберья, зависимо от участка повреждения поджелудочной.
- Повышенная температура, понижение либо повышение АД. Во время резкого протекания воспалений состояние больного становится существенно хуже, поднимается температура до высоких показателей.
- Оттенок лица. В процессе панкреатита у пациента становится острее лицо, изначально бледнеет кожа, со временем оттенок станет серо-землистого цвета.
- Икота, тошнота. Для недуга характерна такая симптоматика, как сухость в ротовой полости, икота, отрыжка и тошнота.
- Рвотный рефлекс. Рвота с желчью не дает существенного облегчения. Потому на начальной стадии острого панкреатита запрещено принимать пищу, в такой ситуации голодовка — главное условие последующей терапии.
- Понос либо запор. На данной стадии стул довольно частый со зловонным ароматом. Также случаются запоры, вздутие, затвердевают брюшные мышцы, что становится начальным сигналом подступающего острого панкреатита.
- Одышка. Происходит из-за потери электролитов во время рвотного рефлекса. Пациента тревожит регулярная одышка, повышенная потливость, возникает интенсивный налет на языке желтоватого цвета.
- Вздутие. ЖКТ при обострении панкреатита не сокращается, потому в процессе осмотра специалист выявляет ощутимое вздутие, при прощупывании не чувствуется напряжение брюшных мышц.
- Синий оттенок кожи. Возле пупка либо поясницы появляются синие пятна, которые придают коже мраморный цвет, в паховой области кожный покров становится синеватого оттенка.
Во время такой симптоматики острого панкреатита у больного каждую минуту самочувствие становится хуже, не стоит терять время в подобной ситуации и нужно вызывать врачей.
В период формирования хронической формы заболевания можно выделить 2 этапа, первый — длящийся годами, который проявляет себя свойственной симптоматикой или затихает, второй — сбои, поражения поджелудочной железы выраженные и тревожат больного регулярно.
- На начальном этапе пациент чувствует лишь кратковременные боли, появляющиеся через 15 минут после приема пищи и продолжающиеся от 3-5 часов до 3-5 дней. Болевые ощущения концентрируются зачастую вверху живота, возле сердца, слева от груди, поясницы, бывают опоясывающие. Подобное обусловлено излишним приемом жирного, жареного, алкогольных напитков либо газировки, шоколада, кофе. Поджелудочная с трудом справляется с различными видами белков, жиров и углеводов.
- При хроническом панкреатите нередко бывает диспепсия (рвотный рефлекс, тошнота, постоянный понос, вздутие, худоба). Если проведена надлежащая симптоматическая терапия, работа органа по производству ферментов существенно не нарушена и пациент ведет прежний образ жизни до следующей дисфункции.
- При продолжительном хроническом панкреатите происходит разрушение структуры ткани органа, уменьшается производство ферментов и гормонов, со временем образуется недостаточность секреции. Во время этого боли могут не наблюдаться вовсе, или быть неярко выраженными, а диспепсическое расстройство станет основным симптомом болезни.
- Для хронической формы панкреатита свойственна небольшая желтизна кожных покровов, склер, иногда на время исчезает.
- На поздних этапах, когда поджелудочная атрофируется, развивается сахарный диабет.
Главным признаком данного недуга является резкая сильная боль выше пупка. Локализация болевых ощущений зависит от того в какой части произошло повреждение органа. Если у пациента произошло поражение головки, то он ощутит боль под правым ребром или в области солнечного сплетения.
Предлагаем ознакомиться: Что нельзя есть при повышенном холестерине в крови
Больные панкреатитом постоянно ощущают тошноту, у них также может быть обильная и продолжительная рвота содержимым желудка в некоторых случаях с примесью желчи. Иногда рвота бывает даже из-за одного глотка жидкости.
Обратите внимание! Содержимое рвотных масс при панкреатите никогда не содержат в себе содержимого кишечника.
При остром панкреатите самочувствие больного стремительно ухудшается, его кожа бледнеет и приобретает землистый цвет, при этом склеры окрашиваются в желтоватый оттенок.
Кожа у таких больных холодная и влажная. В тяжелых случаях может наблюдаться тахикардия в сочетании с пониженным давлением. Эти симптомы могут свидетельствовать о развитии болевого шока и сильном сгущении крови в результате дегидратации.
Важно! Больше о первых симптомах и признаках панкреатита читайте на страницах нашего сайта.
В запущенном случае у больного могут появиться синюшные пятна по всему телу, в том числе и на лице.
Живот у этих пациентов умеренно вздут, при пальпации по ходу поджелудочной они ощущают сильную боль. При прослушивании у них практически неслышно кишечные шумы, а иногда они и вовсе отсутствуют.
Важно! Симптомы панкреатита у женщин подробно описаны в нашей статье.
Методы лечения будут зависеть от таких факторов:
- причина панкреатита;
- его форма;
- степень тяжести заболевания.
Если был диагностирован приступ острого панкреатита без поражений других внутренних органов, то состояние пациента улучшается спустя несколько дней без медикаментозного лечения.
При осложнениях на легкие, сердце, почки может понадобиться госпитализация пациента, где ему будут вводиться внутривенно препараты, поддерживающие функционирование жизненно важных органов.
При образовании ложной кисты показана хирургическая операция. Важно правильно провести диагностику и установить причину, по которой развился острый панкреатит. Очень часто это желчный камень, который перекрыл проток из поджелудочной железы в тонкую кишку.
Его, конечно же, тоже придется удалять, если он крупный, или ожидать его самостоятельного выхода, если камень небольшой, в условиях стационара под постоянным наблюдением врачей. В тяжелых случаях назначается парентеральное питание на протяжении нескольких дней или даже недель, так как поджелудочная железа восстанавливается медленно.
Приступ обострения может длиться от 3 дней до 7—8 дней. Потом обычно больной возвращается домой и может продолжать свою трудовую деятельность. Но при этом ему рекомендуется воздержаться от употребления алкогольных напитков и переедания.
Для восстановления полноценной выработки ферментов и усваивания необходимых питательных веществ назначаются ферментные препараты, которые следует принимать вместе с едой. Сама еда должна быть диетической.
Разница между хроническим и острым видом заболевания состоит в том, что в последнем случае на фоне приступа крайне выражены клинические проявления болезни. Пациент жалуется на сильнейший и постоянный болевой синдром, обезболивающие препараты не помогают купировать болезненные ощущения.
Механизм развития острого приступа обусловлен задержкой ферментов в ПЖ и протоках внутреннего органа, что приводит к деструкции самой железы. Когда они попадают в кровеносную систему, проявляется симптоматика отравления организма.
Помимо болевых ощущений у пациента наблюдаются такие признаки:
- Высокий температурный режим тела, пониженное либо повышенное давление крови. При стремительном развитии воспаления состояние больного быстро ухудшается, температура может подняться до 40 градусов, отмечается лабильность артериальных показателей;
- У пациента заостряются черты лица, бледнеют кожные покровы. При отсутствии помощи цвет кожи становится серым и землистым. Кожа на ощупь холодная, покрыта липким потом;
- Приступ тошноты, икота, рвота. Нередко эти симптомы сопровождаются сухостью в ротовой полости, отрыжкой. Рвота не приносит облегчения, в рвотных массах присутствует желчь/куски непереваренной еды;
- Отсутствие аппетита. Прием пищи провоцирует неукротимую рвоту. При начале острой фазы болезни о еде и речи быть не может, поскольку главным условием облегчения самочувствия пациента является голодание;
- Нарушение работы пищеварительного тракта, проявляющееся частым и жидким стулом либо длительным запором. На фоне панкреатита каловые массы в большинстве картин жидкие, с примесью пены, присутствуют частички непереваренной еды;
- Одышка развивается вследствие потери электролитов при рвоте. Дополнительно проявляется повышенное потоотделение, присутствует обильный налет желтого цвета на языке человека.
К другим симптомам острого приступа относят вздутие живота, повышенное газообразование, синюшность кожного покрова, желтушность склер. При таких признаках счет идет на минуты, требуется незамедлительная помощь медиков.
При остром панкреатите возникает боль в верхней части живота. Она может быть опоясывающей, отдавать в спину, обычно усиливается после еды (особенно при употреблении жирной пищи). Повышается температура тела, появляется тошнота, рвота. Учащается пульс.
При хроническом панкреатите симптомы сходные, к ним присоединяется потеря веса (так как поджелудочная железа играет важную роль в пищеварении). Стул становится жирным, маслянистым, плохо смывается со стенок унитаза, приобретает неприятный запах.
Если болезнь приводит к поражению эндокринных клеток, нарушается выработка инсулина. Повышается уровень глюкозы в крови, может развиться сахарный диабет.
- Болевые ощущения опоясывающего характера. Но иногда, боль может иметь локальный характер, в зависимости от того, какой именно отдел органа поражен;
- Возникновение белого налета на языке, резкая тошнота, рвотные позывы, понос;
- Вздутие, отрыжка, изжога.
Симптоматика болезни
- Если страдают легкие, то пациент начинает страдать от гипоксии. В этом случае необходимы срочная госпитализация, где больному постоянно будут давать кислородную маску. При бесконтрольном использовании кислорода возможны опасные для жизни нарушения функций органов дыхания. Тогда проводится искусственная вентиляция легких.
- В отдельных случаях пациент не может принимать пищу на протяжении нескольких дней и нормально дышать из-за постоянной рвоты. Для отвода воздуха и жидкого содержимого желудка вводится специальная трубка, уменьшить боли поможет обычная питьевая вода без газа и других добавок. Если же поражены почки, то прибегают к диализу.
- При кровотечениях и обширных поражениях тканей поджелудочной железы может развиться инфекция. Устраняют ее антибактериальными препаратами, а при необходимости выполняется операция. Если разрушаются клетки поджелудочной железы, отвечающие за выработку инсулина, развивается сахарный диабет.
Как заключение следует сказать: панкреатит острый или хронический очень редко развивается у детей, является следствием наследственности или травмы. Чаще всего пациент сам провоцирует развитие патологии, если ведет нездоровый образ жизни и неправильно питается.
Причины развития
- Желчнокаменная болезнь (ЖКБ);
- Хронические болезни желудка, печени;
- Язва желудка или двенадцатиперстной кишки, гастрит, гепатит;
- Алкогольная зависимость, несоблюдение режима питания, ежедневное употребление большого количество вредных продуктов;
- Переедание или наоборот голодание;
- Отравление некачественной пищей или ядовитыми веществами (ртуть, фосфор, свинец);
- Аллергия, приводящая к изменениям в поджелудочной железе.
К основным причинам относят:
- Алкоголизм – чрезмерное, систематичное употребление спиртных напитков, а также курение отравляет организм, приводит к интоксикации, нарушению функций и поражению внутренних органов;
- Бесконтрольное употребление антибиотиков и некоторых лекарств, может значительно нагрузить поджелудочную железу, и вызвать сбой в работе этого органа;
- Воспалительные и инфекционные процессы различной этиологии в брюшной полости;
- Ушибы, травмы, оперативное вмешательство также могут спровоцировать болезнь;
- Нарушение режима питания, жёсткие диеты или, наоборот, переедание и преобладание в рационе жареной, острой, жирной пищи, негативно воздействует на организм.
Панкреатит разделяют по характеру боли, степени тяжести и клинических проявлений.
Хронический панкреатит это полиэтиологическое заболевание, то есть болезнь, в развитии которой участвуют множество факторов.
На данный момент основными факторами, способствующими развитию панкреатита, считаются:• Алкоголь – поражает ткани поджелудочной железы, проникая в них через кровь либо по протоку поджелудочной железы прямо из кишечника.
Алкоголизм считается основным фактором развития хронического панкреатита в более чем 40% этого заболевания. Организм женщин чувствительнее к действию алкоголя, чем организм мужчин, и потому у женщин хронический панкреатит на фоне злоупотребления алкоголем развивается раньше, чем у мужчин.
Предлагаем ознакомиться: Лечение поджелудочной железы золотым усом
• Заболевания гепатобилиарной системы и двенадцатиперстной кишки – это вторая по распространенности причина хронического панкреатита. Хорошо известен тот факт, что поджелудочная железа находится в тесной анатомо-физиологической связи с желчным пузырем, двенадцатиперстной кишкой, желудком, поэтому заболевание любого из этих органов оказывает негативное влияние как на пищеварительную систему в целом, так и на поджелудочную железу в частности.
Одной из частых причин развития хронического панкреатита у людей у которых можно исключить злоупотребление алкоголем является желчекаменная болезнь, сопровождающаяся нарушение оттока желчи и проникновением ее в ткани поджелудочной железы.
Часто хронический панкреатит сопутствует язвенной болезни желудка. Показано, что при язвенной болезни повышается кислотность пищевого комка, поступающего в двенадцатиперстную кишку куда открывается проток поджелудочной железы.
Низкий pH приводит к спазму (сужению) выводного протока, что в свою очередь нарушает отток пищеварительного сока, который накапливается в канальцах поджелудочной железы, постепенно разрушая ее ткани.
• Неправильное питание – бесспорный фактор риска развития хронического панкреатита. Известно, что употребление жирной, острой, соленой пищи оказывает раздражающее действие на желудок, двенадцатиперстную кишку поджелудочную железу и приводит к увеличению выработки кислоты и пищеварительных ферментов, способных спровоцировать приступ острого панкреатита.
• Инфекции способны спровоцировать хронический панкреатит в любом возрасте, в том числе и у детей. Опасность заболеть хроническим панкреатитом у больных гепатитом В, свинкой, у зараженных вирусом Эпштейна-Барра.
• Врожденный хронический панкреатит наблюдается у детей страдающих муковисцидозом.
Развитие панкреатита может вызвать множество факторов. Наиболее частая причина возникновения этого заболевания – употребление алкогольных напитков в большом количестве длительное время. Согласно статистике 40-50% случаев панкреатита были вызваны именно чрезмерным употреблением алкоголя. Спровоцировать развитие недуга может также закупоривание камнем желчных протоков.
Среди остальных факторов, приводящих к возникновению острого панкреатита можно выделить:
- болезни и патологические состояния двенадцатиперстной кишки, заболевания сосудов;
- ранения или сильные удары в область живота;
- хирургические операции на желудке или желчевыводящих протоках;
- длительный прием некоторых лекарственных препаратов;
- инфекционные заболевания, сбои в работе эндокринной системы;
- патологии панкреатических протоков, нарушение метаболизма;
При этом у 30% пациентов причины возникновения панкреатита остаются неизвестными. Иногда недуг может быть вызван глистными инвазиями.
Развитие панкреатита может вызвать множество факторов. Наиболее частая причина возникновения этого заболевания – употребление алкогольных напитков в большом количестве длительное время. Согласно статистике 40-50% случаев панкреатита были вызваны именно чрезмерным употреблением алкоголя. Спровоцировать развитие недуга может также закупоривание камнем желчных протоков.
Острый панкреатит может обнаруживаться у одного человека несколько раз на протяжении жизни, вызывают это заболевание различные причины:
- Неправильное питание — жирная, соленая или кислая пища может спровоцировать приступ панкреатита.
- Чрезмерные возлияния — алкоголь часто вызывает острый панкреатит.
- Желчекаменная болезнь — камни забивают протоки поджелудочной железы, раздражают их и вызывают воспаление, которое усугубляется окисляющим действием на ткани железы скопившимися ферментами;
- Пол — отмечено, что мужчины страдают от этого заболевания чаще и переносят его тяжелее, чем женщины. Представительницы прекрасного пола обычно меньше употребляют жареных и копченых блюд, реже принимают алкоголь, а если начинают чувствовать недомогание и боли, не откладывают визит к врачу и лечение.
Когда обостряется панкреатит, пациент вначале ощущает боли в животе, его беспокоят вздутие и метеоризм. Затем могут появиться тошнота и рвота, подняться температура тела, участиться пульс. При сильной интоксикации во время приступа панкреатита страдают почки, печень, сердце, отмечаются признаки обезвоживания, падение артериального давления.
Панкреатит хронической формы развивается по тем же причинам, что и острый. Разница в том, что острый панкреатит может исчезнуть бесследно через несколько дней, если приступ был легким, или после адекватного лечения, если приступ был средней тяжести.
Такая форма обычно отмечается у мужчин в возрасте от 30 до 40 лет, страдающих алкогольной зависимостью. Но иногда причина панкреатита не в алкоголе, а в наследственном факторе: даже у маленьких детей обнаруживаются ложные кисты или же врожденное сужение протоков поджелудочной железы, которые и становятся причиной ее постепенного разрушения.
Наследственный хронический панкреатит может не проявлять себя годами и чаще всего выявляется случайно или же при внезапном обострении. Симптомы его те же, что и острого, они могут беспокоить несколько дней, затем стихать, через несколько месяцев проявляться вновь.
Также причиной хронического воспаления поджелудочной железы могут быть патологии других органов:
- аномальное разделение поджелудочной железы;
- муковисцидоз;
- гипокальциемия;
- гиполипидимия;
- болезни аутоиммунного характера;
- некоторые лекарственные препараты.
О наследственном панкреатите хронического течения можно говорить, если в семье у пациента два и более человека в одном поколении страдают от такой же болезни.
Подходы в диагностике и лечении
Когда существует подозрение на хроническую форму заболевания необходимо обращаться к специалисту в целях диагностики.
Врач, отталкиваясь от жалоб больного, анамнеза панкреатита и последующей диагностики, устанавливает точный диагноз:
- Клинические исследования хронической формы болезни – изменение содержания эластазы в каловых массах. Анализ кала способствует определению количества непереваренного жира в кале, это укажет на нарушения в функции поджелудочной.
- Тест особыми приборами на стимуляцию железы.
- УЗИ способствует правильной диагностике.
- Когда существуют сомнения либо в целях большей уверенности осуществляют КТ.
- Необходимо сделать анализ крови на общее количество глюкозы, в целях выявления сахарного диабета, пройти тест на восприимчивость к глюкозе.
- Диагностика, основанная на показателях УЗИ, не считается достоверной, так как отсутствуют специфические симптомы, а бывают только несущественные диффузные структурные изменения либо отеки в процессе острой формы панкреатита. Зачастую отсутствуют какие-либо УЗИ-проявления.
Хронический панкреатит – вопросы и ответы
Хронический панкреатит это хроническое воспалительное заболевание поджелудочной железы, характеризующееся разрушением активной ткани железы, закупоркой ее протоков и постепенным нарушением ее способности вырабатывать ферменты, необходимые для пищеварения и гормоны, необходимые для поддержания физиологического уровня глюкозы в крови.
Между острым и хроническим панкреатитом есть существенные различия: острый панкреатит носит характер неотложного состояния, с сильно выраженными симптомами. Чаще всего больные с острым панкреатитом попадают в отделения скорой помощи.
Хронический панкреатит это полиэтиологическое заболевание, то есть болезнь, в развитии которой участвуют множество факторов.
• Алкоголь – поражает ткани поджелудочной железы, проникая в них через кровь либо по протоку поджелудочной железы прямо из кишечника. Алкоголизм считается основным фактором развития хронического панкреатита в более чем 40% этого заболевания.
Организм женщин чувствительнее к действию алкоголя, чем организм мужчин, и потому у женщин хронический панкреатит на фоне злоупотребления алкоголем развивается раньше, чем у мужчин. Клинические исследования показывают, что изменения в поджелудочной железе развиваются уже на 3 год регулярного употребления алкоголя (более 100 г крепких напитков в день либо их эквивалент).
Меры профилактики хронического панкреатита сводятся к избеганию факторов риска, провоцирующих болезнь. Например, важной профилактической мерой хронического панкреатита является отказ от алкоголя и курения.
Сам по себе хронический панкреатит не является смертельно опасным заболеванием и не требует экстренного лечения, однако осложнения этой болезни могут быть опасными и тяжелыми.
1. Багненко С.Ф. Хронический панкреатит : Рук.для врачей, СПб.и др. : Питер, 2000
2. Маев И.В. Хронический панкреатит, М. : Медицина, 2005